3) non-Hodgkin's lymphomas nephroblastoma
非霍奇金氏恶性淋巴瘤
4) Non Hodgkin lymphoma/diagnosis
非霍奇金氏淋巴瘤/诊断
6) ftbrinolysis
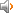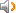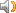
非霍奇金氏淋巴瘤(NHL)
补充资料:非霍奇金氏淋巴瘤
一组起源于淋巴结或淋巴组织,以淋巴结无痛性肿大为特征的恶性肿瘤。是淋巴瘤中的一大类,包括多种临床及病理类型。
淋巴瘤是指所有起源于淋巴结或淋巴组织的恶性肿瘤的总称。分为霍奇金氏病及非霍奇金氏淋巴瘤两大类。
病因和发病机理 淋巴瘤的病因和发病机理不详,可能是多种因素相互作用的结果。病毒与辐射是直接的致病因子。免疫抑制与恶性淋巴瘤的因果关系仍有争论,然而单纯免疫抑制还不足以引起恶性淋巴瘤。许多动物的恶性淋巴瘤可由病毒,通常是C型RNA病毒而引起。在人类,已发现一种亲淋巴细胞的、与几种人类肿瘤性疾病密切相关的类疱疹病毒──爱泼斯坦-巴尔二氏(EB)病毒,它与好发于非洲儿童的伯基特氏淋巴瘤有密切关系。另据报道,第二次世界大战原子弹爆炸后,幸未遇难的日本人中淋巴瘤发生率增高,也提示放射性辐射的病因作用。
自从1832年T.霍奇金首先描述霍奇金氏病,1863年R.菲尔肖描述淋巴肉瘤及1871年T.比尔罗特氏提出"恶性淋巴瘤"一词至今对淋巴瘤的认识已从组织病理、细胞病理发展到免疫学及功能方面的研究。目前,已公认在恶性淋巴瘤中,霍奇金氏病是一种较单纯的疾病,而非霍奇金氏淋巴瘤则是一组成分非常复杂的肿瘤疾病群。由多种病理类型、不同临床过程的肿瘤群组成。因此对淋巴瘤的合理、统一、简明的分类就很重要,以便指导治疗、改善预后,促进对淋巴瘤认识的深入。
分型 恶性淋巴瘤的分型特别是非霍奇金氏淋巴瘤的分型方法很多。较为特殊的有1966年由拉帕波特根据病理组织学观点及细胞形态学特点的拉帕波特氏分型法(表1)。它的特点是可重复性高,对临床治疗有一定的指导意义,仍广为采用。由于科学技术的发展,人们对淋巴细胞的认识深入,此分类的不妥之处渐为人们所认识。该分型法的理论体系已经陈旧,且未能将多种特殊类型的淋巴瘤包括在内,以及在名词术语上的不确切,使本分型的应用受到限制。为此,又先后提出了许多改进的分型方法:如按免疫学特点分型的卢克斯氏和科林斯氏分型法、按恶性度高低分型的基尔氏分型法、世界卫生组织的分型法及国际专家小组推荐的工作分型法(表2)。上述分型方法各具优缺点,但均未能达到既能反映各型肿瘤的组织来源、生物学行为以及提示临床治疗与预后的关系,又具有明显的肿瘤形态学特点、诊断标准、较高的重复率等要求。中国学者在1982年也提出了与工作方案相似的中国非霍奇金氏淋巴瘤的分型法(表3),但也不成熟。目前尚无一个多数专家能接受的分型方案。
病理 非霍奇金氏淋巴瘤多发于淋巴结及淋巴组织,主要表现为正常的淋巴组织结构破坏,代之为异常的肿瘤细胞,这些肿瘤组织可以波及被膜以至邻近的组织器官。肉眼见肿大的淋巴结或淋巴组织切面呈鱼肉状,质地随肿块内细胞成分及纤维组织的多少而异,可见大小不等的出血坏死区,淋巴结包膜常受累。显微镜下可见淋巴结和淋巴组织的正常结构部分或全部破坏,代之以肿瘤组织的过度增生。淋巴滤泡及淋巴窦消失,肿瘤细胞侵犯血管及淋巴管。淋巴细胞及组织细胞呈肿瘤性生长,这些细胞种类繁多,形态变化极大,具体可表现为以下几点:①表现为某一类型瘤细胞的增生,其他细胞成分减少至消失。②肿瘤组织浸润性生长,破坏正常组织结构,并向包膜外或周围组织器官扩散。③各种瘤细胞具有各自的形态特点,如以淋巴细胞起源的瘤细胞多为小圆形细胞,胞浆少,核圆深染,常无核仁。染色质凝聚成块,分化较差的则为较大的瘤细胞,胞浆少,可见核仁,染色质细,称免疫母细胞型。如以网状细胞起源的瘤细胞则细胞的大小、形态、核的结构均不一致,胞体扁大,胞浆较多,常有突起,核不规则,染色质细,核仁常见。部分特殊类型的淋巴瘤有其独特的形态特点。不同分型的病变在病程中是可以相互改变、转化的。
临床表现 非霍奇金氏淋巴瘤可见于各年龄组,随年龄增长发病率增高,男性较女性多见。无痛性淋巴结进行性肿大是常见的首先症状,起病初期,伴随症状较少。由于病程进度快,早期症状轻微,故就诊时多是中晚期病程。早期的淋巴结肿大可从黄豆到枣大小,中等硬度,丰满而坚韧,与皮肤无粘连,可活动,多为浅表淋巴结肿大,颈部约占40%,腹股沟及腋窝较少见,晚期可相互粘连成团,侵犯皮肤。少数病人从一开始即为多处淋巴结肿大,很难确定何处为原发部位。非霍奇金氏淋巴瘤的结外病变较常见,包括胃肠肿块、皮肤结节及肺部病变等。如果系深部淋巴结肿大起病,除偶在常规体检中发现的病例外,其他大部分病人早期无任何症状,直至肿大淋巴结累及邻近器官而出现压迫破坏后方才出现相应症状,如纵隔淋巴结肿大,除在 X射线片上有阴影外,部分患者可出现急剧发展的上腔静脉综合征(上腔静脉回流受阻)。若压迫气管、食管、神经,可分别引起刺激性咳嗽、吞咽困难、顽固性逆呛等。非霍奇金氏淋巴瘤全身症状出现较晚。其中以消瘦、发热、盗汗、乏力、皮疹等多见,这些症状可以反映疾病的活动情况。皮肤症状可为一系列非特异性皮损,如糙皮病样丘疹、色素沉着、剥脱性皮炎、结节性红斑等。某些特殊类型的淋巴瘤,其原发部位在皮肤,临床、病理均有其独特的特征。非霍奇金氏淋巴瘤的临床表现与其肿大淋巴结的原发部位有关;还因进展较快,容易出现非相连淋巴结区域的"跳跃"性扩散、深部淋巴结压迫、破坏各种器官而出现的一系列症状;另与其易发生感染、免疫性继发疾病等有关。实验室检查在早期无明显变化,晚期病人多出现贫血、血小板减少,这与治疗的副作用和肿瘤侵犯造血组织有关。肿瘤细胞对骨髓侵犯较常见,易发展为白血病。少数病人可出现自身免疫性溶血性贫血,由于IgG缺乏易发生感染。
诊断和鉴别诊断 诊断主要依靠临床表现、X射线检查及病理学检查。病理学检查是确诊和分型的依据。若遇以体表淋巴结肿大为主的病人,应考虑到淋巴瘤的可能,应及早作肿大淋巴结的活检。若以消瘦、盗汗、发热就诊的病人,既无浅表淋巴结肿大, X射线也未能发现纵隔的淋巴结肿大,应使用 B型超声、下肢淋巴管造影或CT检查,以明确腹腔淋巴结情况。部分病人可行剖腹探查以明确病变并利于临床分期。淋巴结活检是鉴别的主要手段,一次活检阴性,不能排除本病的可能,密切观察随访,行多次多部位的淋巴结活检则能使部分症状不典型的病例得到确诊。霍奇金氏病是在病理组织切片上能发现多核巨细胞 (R-S细胞)的恶性淋巴瘤(见霍奇金氏病),其恶性度较非霍奇金氏淋巴瘤为低,是目前可望治愈的肿瘤之一。除霍奇金氏病以外,所有的淋巴瘤均泛称为非霍奇金氏淋巴瘤,它们在病理切片上不出现R-S细胞,也无霍奇金氏病的其他组织学特征。
霍奇金氏病与非霍奇金氏淋巴瘤,发展规律有许多不同,在诊断和治疗上应将二者区别对待(表4)。
临床分期和预后 非霍奇金氏淋巴瘤的分期目前多沿用1971年安阿伯会议提出的霍奇金氏病的临床分期方法 (表5)。本病的预后与病理类型关系密切,许多人主张在拉帕波特氏分型中非霍奇金氏淋巴瘤再分为预后较好与较差两组。前者包括除组织细胞型以外的所有结节性,加上弥漫性高分化淋巴细胞型;后者包括除高分化淋巴细胞型以外的所有弥漫性,加上结节性组织细胞型。如果采用积极的分期技术确定其病变的扩?⒊潭龋?50%的局限性非霍奇金氏淋巴瘤可望治愈。
治疗 本病对放射治疗、化学治疗都比较敏感,某些类型的淋巴瘤可望临床治愈。治疗可以减轻症状,改变病程。治疗原则:局限病变(Ⅰ、Ⅱ期)病人以放射治疗为主,广泛病变(Ⅲ、Ⅳ期)病人以化疗为主。由于本病进展快,转移发生早,淋巴结以外器官很易受累,故全身性治疗更重要。放射治疗适用于进展快、病变局限、局部病变严重且需要长期控制的患者。最有效的三种化学治疗制剂为环磷酰胺、长春新碱、泼尼松。联合化学治疗可以明显提高疗效,尤对弥漫性组织细胞型淋巴瘤已取得较好疗效。外科手术治疗的作用甚小。
淋巴瘤是指所有起源于淋巴结或淋巴组织的恶性肿瘤的总称。分为霍奇金氏病及非霍奇金氏淋巴瘤两大类。
病因和发病机理 淋巴瘤的病因和发病机理不详,可能是多种因素相互作用的结果。病毒与辐射是直接的致病因子。免疫抑制与恶性淋巴瘤的因果关系仍有争论,然而单纯免疫抑制还不足以引起恶性淋巴瘤。许多动物的恶性淋巴瘤可由病毒,通常是C型RNA病毒而引起。在人类,已发现一种亲淋巴细胞的、与几种人类肿瘤性疾病密切相关的类疱疹病毒──爱泼斯坦-巴尔二氏(EB)病毒,它与好发于非洲儿童的伯基特氏淋巴瘤有密切关系。另据报道,第二次世界大战原子弹爆炸后,幸未遇难的日本人中淋巴瘤发生率增高,也提示放射性辐射的病因作用。
自从1832年T.霍奇金首先描述霍奇金氏病,1863年R.菲尔肖描述淋巴肉瘤及1871年T.比尔罗特氏提出"恶性淋巴瘤"一词至今对淋巴瘤的认识已从组织病理、细胞病理发展到免疫学及功能方面的研究。目前,已公认在恶性淋巴瘤中,霍奇金氏病是一种较单纯的疾病,而非霍奇金氏淋巴瘤则是一组成分非常复杂的肿瘤疾病群。由多种病理类型、不同临床过程的肿瘤群组成。因此对淋巴瘤的合理、统一、简明的分类就很重要,以便指导治疗、改善预后,促进对淋巴瘤认识的深入。
分型 恶性淋巴瘤的分型特别是非霍奇金氏淋巴瘤的分型方法很多。较为特殊的有1966年由拉帕波特根据病理组织学观点及细胞形态学特点的拉帕波特氏分型法(表1)。它的特点是可重复性高,对临床治疗有一定的指导意义,仍广为采用。由于科学技术的发展,人们对淋巴细胞的认识深入,此分类的不妥之处渐为人们所认识。该分型法的理论体系已经陈旧,且未能将多种特殊类型的淋巴瘤包括在内,以及在名词术语上的不确切,使本分型的应用受到限制。为此,又先后提出了许多改进的分型方法:如按免疫学特点分型的卢克斯氏和科林斯氏分型法、按恶性度高低分型的基尔氏分型法、世界卫生组织的分型法及国际专家小组推荐的工作分型法(表2)。上述分型方法各具优缺点,但均未能达到既能反映各型肿瘤的组织来源、生物学行为以及提示临床治疗与预后的关系,又具有明显的肿瘤形态学特点、诊断标准、较高的重复率等要求。中国学者在1982年也提出了与工作方案相似的中国非霍奇金氏淋巴瘤的分型法(表3),但也不成熟。目前尚无一个多数专家能接受的分型方案。
病理 非霍奇金氏淋巴瘤多发于淋巴结及淋巴组织,主要表现为正常的淋巴组织结构破坏,代之为异常的肿瘤细胞,这些肿瘤组织可以波及被膜以至邻近的组织器官。肉眼见肿大的淋巴结或淋巴组织切面呈鱼肉状,质地随肿块内细胞成分及纤维组织的多少而异,可见大小不等的出血坏死区,淋巴结包膜常受累。显微镜下可见淋巴结和淋巴组织的正常结构部分或全部破坏,代之以肿瘤组织的过度增生。淋巴滤泡及淋巴窦消失,肿瘤细胞侵犯血管及淋巴管。淋巴细胞及组织细胞呈肿瘤性生长,这些细胞种类繁多,形态变化极大,具体可表现为以下几点:①表现为某一类型瘤细胞的增生,其他细胞成分减少至消失。②肿瘤组织浸润性生长,破坏正常组织结构,并向包膜外或周围组织器官扩散。③各种瘤细胞具有各自的形态特点,如以淋巴细胞起源的瘤细胞多为小圆形细胞,胞浆少,核圆深染,常无核仁。染色质凝聚成块,分化较差的则为较大的瘤细胞,胞浆少,可见核仁,染色质细,称免疫母细胞型。如以网状细胞起源的瘤细胞则细胞的大小、形态、核的结构均不一致,胞体扁大,胞浆较多,常有突起,核不规则,染色质细,核仁常见。部分特殊类型的淋巴瘤有其独特的形态特点。不同分型的病变在病程中是可以相互改变、转化的。
临床表现 非霍奇金氏淋巴瘤可见于各年龄组,随年龄增长发病率增高,男性较女性多见。无痛性淋巴结进行性肿大是常见的首先症状,起病初期,伴随症状较少。由于病程进度快,早期症状轻微,故就诊时多是中晚期病程。早期的淋巴结肿大可从黄豆到枣大小,中等硬度,丰满而坚韧,与皮肤无粘连,可活动,多为浅表淋巴结肿大,颈部约占40%,腹股沟及腋窝较少见,晚期可相互粘连成团,侵犯皮肤。少数病人从一开始即为多处淋巴结肿大,很难确定何处为原发部位。非霍奇金氏淋巴瘤的结外病变较常见,包括胃肠肿块、皮肤结节及肺部病变等。如果系深部淋巴结肿大起病,除偶在常规体检中发现的病例外,其他大部分病人早期无任何症状,直至肿大淋巴结累及邻近器官而出现压迫破坏后方才出现相应症状,如纵隔淋巴结肿大,除在 X射线片上有阴影外,部分患者可出现急剧发展的上腔静脉综合征(上腔静脉回流受阻)。若压迫气管、食管、神经,可分别引起刺激性咳嗽、吞咽困难、顽固性逆呛等。非霍奇金氏淋巴瘤全身症状出现较晚。其中以消瘦、发热、盗汗、乏力、皮疹等多见,这些症状可以反映疾病的活动情况。皮肤症状可为一系列非特异性皮损,如糙皮病样丘疹、色素沉着、剥脱性皮炎、结节性红斑等。某些特殊类型的淋巴瘤,其原发部位在皮肤,临床、病理均有其独特的特征。非霍奇金氏淋巴瘤的临床表现与其肿大淋巴结的原发部位有关;还因进展较快,容易出现非相连淋巴结区域的"跳跃"性扩散、深部淋巴结压迫、破坏各种器官而出现的一系列症状;另与其易发生感染、免疫性继发疾病等有关。实验室检查在早期无明显变化,晚期病人多出现贫血、血小板减少,这与治疗的副作用和肿瘤侵犯造血组织有关。肿瘤细胞对骨髓侵犯较常见,易发展为白血病。少数病人可出现自身免疫性溶血性贫血,由于IgG缺乏易发生感染。
诊断和鉴别诊断 诊断主要依靠临床表现、X射线检查及病理学检查。病理学检查是确诊和分型的依据。若遇以体表淋巴结肿大为主的病人,应考虑到淋巴瘤的可能,应及早作肿大淋巴结的活检。若以消瘦、盗汗、发热就诊的病人,既无浅表淋巴结肿大, X射线也未能发现纵隔的淋巴结肿大,应使用 B型超声、下肢淋巴管造影或CT检查,以明确腹腔淋巴结情况。部分病人可行剖腹探查以明确病变并利于临床分期。淋巴结活检是鉴别的主要手段,一次活检阴性,不能排除本病的可能,密切观察随访,行多次多部位的淋巴结活检则能使部分症状不典型的病例得到确诊。霍奇金氏病是在病理组织切片上能发现多核巨细胞 (R-S细胞)的恶性淋巴瘤(见霍奇金氏病),其恶性度较非霍奇金氏淋巴瘤为低,是目前可望治愈的肿瘤之一。除霍奇金氏病以外,所有的淋巴瘤均泛称为非霍奇金氏淋巴瘤,它们在病理切片上不出现R-S细胞,也无霍奇金氏病的其他组织学特征。
霍奇金氏病与非霍奇金氏淋巴瘤,发展规律有许多不同,在诊断和治疗上应将二者区别对待(表4)。
临床分期和预后 非霍奇金氏淋巴瘤的分期目前多沿用1971年安阿伯会议提出的霍奇金氏病的临床分期方法 (表5)。本病的预后与病理类型关系密切,许多人主张在拉帕波特氏分型中非霍奇金氏淋巴瘤再分为预后较好与较差两组。前者包括除组织细胞型以外的所有结节性,加上弥漫性高分化淋巴细胞型;后者包括除高分化淋巴细胞型以外的所有弥漫性,加上结节性组织细胞型。如果采用积极的分期技术确定其病变的扩?⒊潭龋?50%的局限性非霍奇金氏淋巴瘤可望治愈。
治疗 本病对放射治疗、化学治疗都比较敏感,某些类型的淋巴瘤可望临床治愈。治疗可以减轻症状,改变病程。治疗原则:局限病变(Ⅰ、Ⅱ期)病人以放射治疗为主,广泛病变(Ⅲ、Ⅳ期)病人以化疗为主。由于本病进展快,转移发生早,淋巴结以外器官很易受累,故全身性治疗更重要。放射治疗适用于进展快、病变局限、局部病变严重且需要长期控制的患者。最有效的三种化学治疗制剂为环磷酰胺、长春新碱、泼尼松。联合化学治疗可以明显提高疗效,尤对弥漫性组织细胞型淋巴瘤已取得较好疗效。外科手术治疗的作用甚小。
说明:补充资料仅用于学习参考,请勿用于其它任何用途。
参考词条